Om ook in de eerste lijn tot waardegedreven zorg te komen, zijn multidisciplinaire zorgteams nodig. Dit bepleit Harvard professor Michael Porter, grondlegger van Value Based Health Care (VBHC). Als deze teams verantwoordelijk worden voor het verbeteren van patiëntuitkomsten tegen dezelfde of lagere kosten, kan waarde verhoging in de eerstelijnszorg echt van de grond komen.
Roset presenteert een serie van blogs over Value Based Health Care in de eerstelijnszorg. In blog 1 werd het strategisch kader gepresenteerd en in blog 2 van onze serie blogs werd het vormen van subgroepen van patiënten met overeenkomstige zorgbehoeften beschreven. In deze blog gaan we in op de vraag hoe zo’n subgroep het beste kan worden bediend.
Huidige zorg is versnipperd
Voor enkelvoudig zorgvragen werkt het huidige zorgmodel van verwijzen prima. De patiënt wordt behandeld, geneest of herstelt en de zorgvraag is opgelost. Afstemming met andere zorgverleners is – in dit geval- niet of nauwelijks nodig en communicatie over de behandeling en het resultaat kan prima achteraf plaatsvinden. Voor complexe zorgvragen ligt dat anders. In dat geval is de huidige zorg versnipperd. Iedere zorgprofessional doet een deel maar niemand voelt zich verantwoordelijk voor het totaal. Of het moet de huisarts zijn, als poortwachter of spin in het web. Maar als verantwoordelijkheden onvoldoende zijn belegd, taakopvatting varieert en communicatiemiddelen ontbreken is het lastig om zorg voor patiënten met meervoudige zorgbehoeften optimaal in te richten.
Complexe verandering
“Voor elke subgroep van patiënten dient een zorgproces te worden opgesteld voor de gehele zorgcyclus. Dit bepaalt welke zorgprofessionals en welk ondersteunend personeel er in een team moeten komen,” aldus Porter. Dit vraagt nogal wat van de huidige praktijk. Met welke subgroep moeten we beginnen en met welk zorgproces? Wie maken deel uit van het team? Hoe geven we samenwerking vorm? En dan nog de financiering! Het is een complexe verandering maar zeker niet onmogelijk. Er zijn al veel goede voorbeelden.
Een team voor een zorgproces
Het ligt voor de hand om een zorgteam te starten voor de subgroep patiënten met meervoudige zorgbehoeften. De top in de piramide in blog 2. Dit zijn patiënten met meerdere zorgvragen of waar de gezondheidssituatie snel kan veranderen. Vaak is dit ook de groep die een aanzienlijk deel van de zorgkosten veroorzaakt. Patiënten met meervoudige zorgbehoeften zijn bijvoorbeeld kwetsbare ouderen, ernstig zieke kinderen, ernstig zieke patiënten met een chronische ziekte of chronisch psychiatrische patiënten. De zorgcyclus kan bijvoorbeeld gericht zijn op ‘het zo lang mogelijk zelfstandig thuis wonen van ouderen’ met uitkomsten als therapietrouw, veilig bewegen (valpreventie), voorkomen van exacerbaties en (her)opnames. De zorgcyclus bepaalt ook welke professionals deel uitmaken van het zorgteam. In het geval van de kwetsbare oudere is dat bijvoorbeeld de huisarts, poh-ouderenzorg, wijkverpleegkundige, specialist ouderenzorg, geriatrisch fysiotherapeut, maatschappelijk werker, WMO-consulent of ouderenadviseur. Sleutelfiguren als casemanagers kunnen zorg coördineren en bijvoorbeeld de schakel naar patiënt en mantelzorger zijn.
Verantwoordelijk voor verbeteringen
Het zorgteam gaat verder dan alleen inhoudelijke – en samenwerkingsafspraken. Het is belangrijk om het team verantwoordelijk te maken voor haar prestaties; voor het verbeteren van de uitkomsten voor de patiënten en het beheersen of zelfs verlagen van de kosten. Deze grootheden bepalen de waarde (behandeluitkomsten: kosten = waarde). Dit vergt afstemming en overleg. Het team zal met elkaar moeten bepalen hoe de patiëntengroep ervoor staat. Het team stuurt bovendien op uitkomsten en verbeterd voortdurend verschillende processen. Als het gaat om de toegang tot zorg; moet deze patiëntgroep in alle gevallen een consult ondergaan of zijn andere vormen van contact mogelijk? Bijvoorbeeld bij de apotheek, de fysiotherapeut of online via beeldbellen.
Organisatie en opschaling
Vele huisartsenpraktijken bieden zorg voor kwetsbare ouderen en hebben bijvoorbeeld een poh-ouderenzorg in dienst. Veel moeite wordt gedaan om samenwerking aan te gaan met bijvoorbeeld wijkverpleging, specialist ouderenzorg en het sociale domein. Soms lukt dit, maar vaak ook niet, omdat er (te) veel partijen zijn, er tijd en financiering ontbreekt of dat de huisarts patiënten buiten zijn of haar wijk heeft. Vanuit het oogpunt van schaarse resources (tijd en mensen) rijst de vraag of elke huisartsenpraktijk deze zorg nog wel moet organiseren. Waarom worden er geen zorgteams gevormd voor de subgroep kwetsbare ouderen (of patiënten met meervoudige zorgbehoeften)? Waarom wordt dit niet buiten de bestaande huisartsenpraktijk georganiseerd? Noem het een specialistisch eerstelijns- of anderhalvelijnscentrum, dat tussen de vijf en tien huisartsenpraktijken bediend. Het voordeel is dat de patiënt de juiste zorg krijgt en de huisartsenpraktijk wordt ontlast van patiënten die een groot beslag leggen op de capaciteit van de huisartsenpraktijk.
Wilt u het oorspronkelijke artikel van Porter e.a. over Value Based Health Care in de eerste lijn lezen klik dan hier.
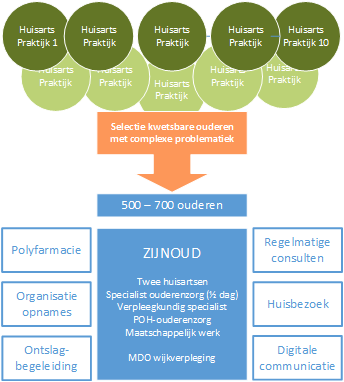
ZijnOud Voorbeeld van een denkbeeldig waardegedreven zorgconcept
Tien huisartsenpraktijken brengen hun kwetsbare ouderen met complexe problematiek onder in een apart samenwerkingsverband. Laten we de nieuwe organisatie ‘ZijnOud’ noemen. Op die manier ontstaat een relatief homogene patiëntengroep. Het centrum heeft extra expertise, heeft meer tijd voor de doelgroep, onderhoudt relaties met relevante partners in zorg – en het sociale domein en organiseert (tijdelijke) opnames. Twee huisartsen met de kaderopleiding ouderengeneeskunde draaien op dit moment drie dagen spreekuur ondersteunt door een specialist ouderenzorg die voor een ½ dag beschikbaar is en werken samen in een team; bestaande uit een specialistisch verpleegkundige, POH-ouderenzorg en een maatschappelijk werker. Kwetsbare ouderen worden op vaste momenten gezien en de POH-ouderenzorg legt frequent huisbezoeken af of communiceert met en via de wijkverpleegkundige. Wekelijks is er overleg met de wijkverpleegkundigen en de communicatie verloopt via een integraal digitaal systeem. Het team streeft een hoge kwaliteit van leven in de thuissituatie na. Ouderen willen zolang mogelijk thuisblijven. Als dit niet mogelijk is wordt een (tijdelijke) opname georganiseerd of wanneer de oudere weer naar huis gaat, wordt ontslag van ziekenhuis naar huis begeleid. De praktijk leert dat veel heropnames plaatsvinden kort na ontslag. Voordeel van deze werkwijze is een ontlasting van de reguliere huisartsenpraktijk, VVT-sector en ziekenhuizen. Kwetsbare ouderen vragen meer tijd en aandacht, maar ook samenwerking met anderen. Activiteiten die in de reguliere praktijk ontwrichtend werken en waar -vaak- de tijd niet voor is. Het centrum gaat verder dan eerstelijnszorg. Met zorgverzekeraar ‘Mijn Beste Zorg’ zijn aparte inkoopafspraken gemaakt. Ook is een begin gemaakt met resultaatafspraken over het voorkomen van (her)opnames en medicatieveiligheid. Met de deelnemende huisartsenpraktijken zijn goede afspraken gemaakt. Immers zij zien deze patiënten bijna niet meer. De huisartsen krijgen meer ruimte in hun agenda maar ze worden niet geconfronteerd met een omzetdaling. Hun tijd, expertise en aandacht gaat naar andere activiteiten. Registratie vindt plaats in het HIS zodat medische gegevens aan de persoon gekoppeld blijven. Ook worden casuïstieken besproken zodat collega huisartsen geïnformeerd blijven maar vooral ook de meerwaarde zien.